Entre 20 e 40% dos gastos que são transferidos para os cuidados à população acabam desperdiçados, afirma a Organização Mundial da Saúde (OMS), em um relatório que avalia o financiamento dos sistemas de Saúde[1].
Desse montante, não são apenas as fraudes que oneram o sistema e provocam a evasão de recursos. Outras ações, até mesmo dentro da atenção ao paciente, também são causa de desperdício na Saúde, entre elas os cuidados que são desnecessários ou evitáveis dentro de um grupo de pacientes, a ineficiência na produção das “unidades de cuidado” e o uso desnecessário ou abaixo do ideal dos cuidados durante o processo de atenção. A (falta de) eficiência, portanto, tem tudo a ver com (o aumento do) desperdício.
E como evitar que todos esses desperdícios aconteçam? Para César Abicalaffe, fundador e CEO da 2iM, a resposta está em repensar a forma como os profissionais e prestadores de serviços de Saúde são remunerados: “O modelo de remuneração baseado em valor é a chave que abre a porta para um novo ecossistema, cujo foco central é elevar a qualidade do desfecho clínico e da experiência do paciente. Para tanto, é necessário alinhar incentivos com todos os participantes do sistema – profissionais, prestadores, indústria fornecedora de medicamentos e dispositivos médicos e pagadores, a partir da defesa de novos acordos orientados por valor, ou seja, pelo que se entrega ao paciente em relação ao seu custo. Quando isso acontece, trata-se de um verdadeiro ganha-ganha na Saúde”, enfatiza.
E o que é a remuneração baseada em valor?
Antes de responder, é preciso entender mais sobre o modelo de remuneração mais adotado atualmente, o chamadofee for service. Nele, como o nome em inglês indica, o pagamento se dá pelo serviço prestado: quanto mais serviços forem feitos, ou mais complexo eles forem, mais dinheiro o prestador recebe. Só que a abordagem, ao longo do tempo, se transforma em um belo desincentivo à prática de um cuidado assertivo e com foco em qualidade, porque a recompensa nunca estará no resultado, mas, sim, no volume e complexidade de recursos utilizados no processo, muitas vezes recaindo para um excesso de tratamento.
O modelo do pagamento por serviço estimula, também, uma relação de desconfiança entre hospitais e as operadoras de planos de saúde. Por um lado, o hospital melhora seu faturamento com mais volume e complexidade dos serviços e, por outro, as operadoras têm melhor resultado com uma utilização menor e menos complexa dos serviços hospitalares. No meio da queda de braço, fica o paciente, com pouco ou quase nenhuma informação sobre o que está acontecendo e nada pode fazer para ajudar a minimizar este problema.
Remuneração por performance
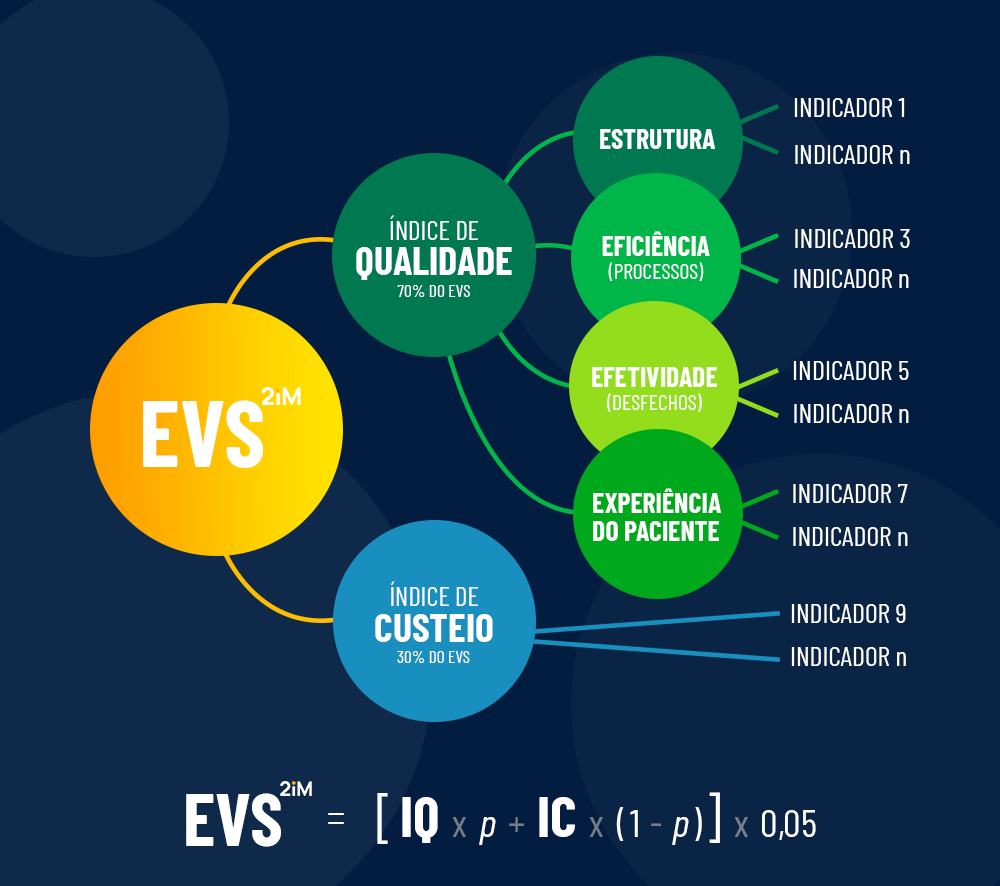
O modelo de remuneração por performance, por outro lado, estimula exatamente o contrário, já que as recompensas estão atreladas ao desfecho clínico, e não somente à realização dos serviços. As escolhas, portanto, partem desse objetivo, e a disputa entre agentes de mercado, se não cessar, é ao menos arrefecida, já que há uma clareza sobre os resultados das decisões de cuidado. Na 2iM, ampliamos o conceito de remuneração por performance para remuneração baseada em valor, que abrange na equação, além do desfecho clínico, processos, custo e reportes do paciente.
Mas, para o modelo funcionar, certos acordos devem ser feitos, como, por exemplo, determinar o desfecho clínico mínimo necessário, avaliando a variação de qualidade e de custos.
Quanto mais dados, mais transparência
Para a adoção de uma remuneração baseada em valor é preciso medir desempenho e custos envolvidos, e isso depende de dados, o que (ainda) é um grande desafio para a Saúde. “Quando a coleta do dado é para a geração de valor, há diversos desafios, e entre eles o maior de todos é a dificuldade no acesso a um determinado dado que já existe, ou porque ele está “perdido” no sistema ou – muitas vezes – porque está descrito de forma não estruturada nos sistemas de informação existentes ou ainda codificados de forma incorreta”, conta Abicalaffe.
A falta de uma cultura direcionada na Saúde tem sido custosa ao sistema. E, sem ela, toda e qualquer tomada de decisão fica prejudicada, especialmente aquelas que analisam os resultados alcançados por prestadores, base para os novos modelos de remuneração por valor. Mas há alternativas que viabilizam o acesso à informação, como os sistemas DGR, por exemplo, uma solução que agrega e estrutura o dado para uso da gestão.
Saber como cada profissional está agindo na sua prática clínica e como os pacientes estão reagindo ao cuidado é o futuro da medicina. E pode, ainda, ajudar a gestão de Saúde a remunerar melhor aqueles que também trabalham melhor: “Quando um modelo de remuneração busca valorizar a eficiência do profissional e a experiência do paciente, para o melhor desfecho clínico, o desperdício também pode ser reduzido. E é assim que começaremos a ter uma relação mais equilibrada entre todas as partes desse ecossistema”, finaliza César.
[1] The World Health Report 2010. Health Systems Financing: the Path to Universal Coverage