A discussão sobre modelos de Pagamento Baseado em Valor (PBV) está cada vez mais presente nos eventos de saúde no Brasil.
Ainda de forma muito teórica e confusa, essa discussão precisa ter um alinhamento conceitual importante. Tem alguns vendendo o conceito de DRG como se fosse um modelo de pagamento baseado em valor, outros apontando como foco pressionar o prestador a fazer mais por menos, e daí por diante.
Temos que ter cuidado para não queimarmos o conceito como fizemos com outras propostas no passado.
Recentemente tive a oportunidade de moderar uma excelente discussão onde a Eveline Van Beekuma, diretora da KPGM nos Estados Unidos apresentou o “case” de Nova Iorque (veja o detalhamento deste “case” no link). Eveline trouxe, de forma brilhante, alguns pontos sobre o que é e o que não é PBV. Tomei a liberdade de fazer uma pequena adaptação no que ela trouxe aproveitando para tornar estes pontos mais práticos para nossa realidade.
O que é Pagamento Baseado em Valor
- Um facilitador para buscar a sustentabilidade clínica e financeira de um sistema de saúde
- Catalizador de mudanças. É possível criar um sistema de saúde novo, mais custo efetivo e de melhor qualidade
- Possibilita repensar a lógica da remuneração, pois paga por resultado ao invés de volume e complexidade
- Busca transferir parte risco pelo impacto financeiro para o prestador e, ao mesmo tempo, aumentar a responsabilização pelo cuidado
- Obrigatoriamente deve engajar o paciente no processo, pois a sua experiência deve ser um fator importante no processo de avaliação.
O que NÃO é Pagamento Baseado em Valor
- Uma tentativa de fazer os prestadores fazerem mais por menos. O foco é no controle do desperdício e em reinvestir as economias
- Não é um modelo de pagamento único. Podemos ter no mesmo sistema de saúde modelos de PBV diferentes para cada contexto
- Qualquer modelo de pagamento sem que haja, em pelo menos uma parte dele, valores ou incentivos para melhoria da qualidade da assistência.
Como calcular o componente de Valor para aplicação de incentivos
Como todo modelo conceitual, o desafio está em como calcular o componente de VALOR para que o incentivo seja aplicado.
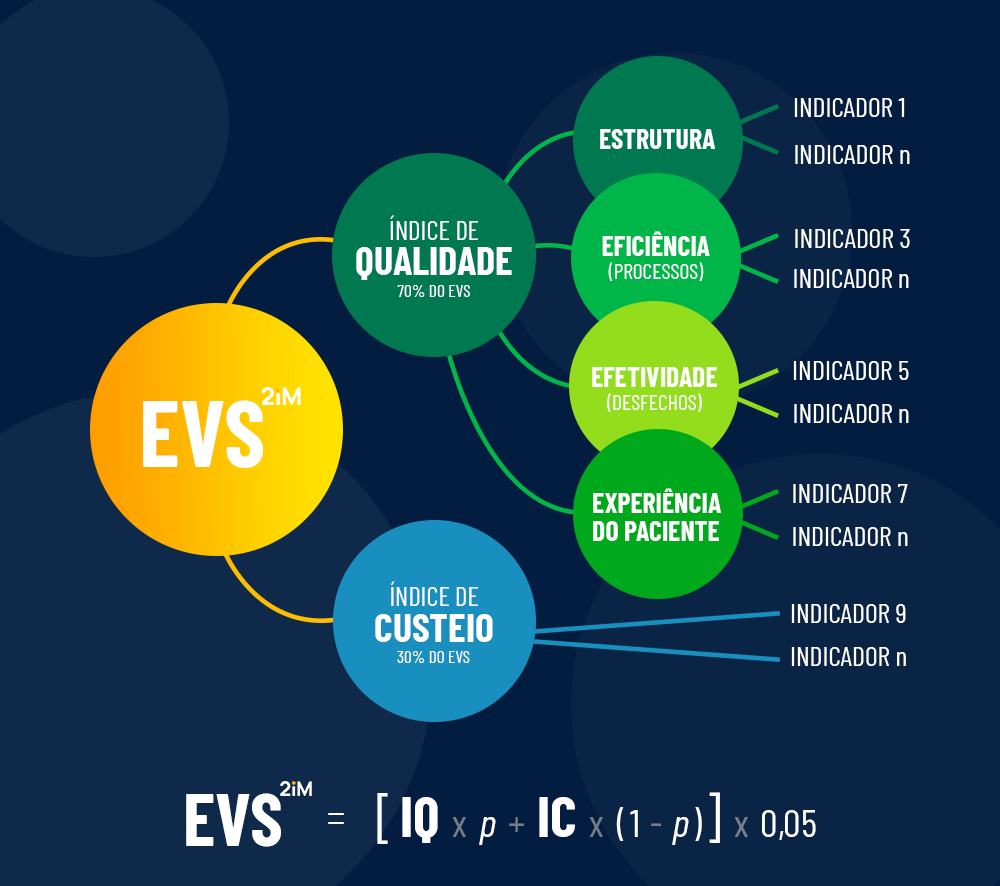
A proposta que a 2iM desenvolveu já está disponível no software GPS.2iM© para os cálculos do componente do VALOR, o qual pode ser incluído em qualquer modelo de PBV.
Seguindo o conceito de Valor de Michael Porter, VALOR é a relação entre resultados e custo dispendido para atingir estes resultados. Uma fórmula onde a qualidade é dividida pelo custo.
Algumas fórmulas têm sido propostas. Já escutei alguns gestores falando que “a cada semana uma proposta é apresentada”. Exageros à parte, realmente têm aparecido muitas coisas interessantes, no entanto poucas de aplicabilidade prática para a realidade do Brasil. Uma das fórmulas recentemente apresentadas foi a seguinte:

Teoricamente lógica, mas de difícil aplicação prática. Para tornar isso mais prático e aplicável, estamos propondo uma fórmula que atende aos conceitos teóricos dos principais estudiosos no tema.
A qualidade será obtida pela variação do índice de performance, indicadores compostos que o modelo GPS.2iM© já traz em seus cálculos, comparando este índice no início do programa com o final de um determinado período de avaliação (que pode ser de 6 meses ou de um ano, por exemplo). É fundamental aqui que o modelo de cálculo deste índice seja respeitado. O modelo detalhado está explicado em meu livro: Pagamento por Performance, o desafio de avaliar o desempenho em saúde. Editora DOC, 2015.
O custo será obtido pela variação do custo por beneficiário por período avaliado (semestre ou ano) antes de iniciar o programa com este custo após o período definido (semestre ou ano) do programa. Pessoalmente não gosto de medir sinistralidade, mas sim o custo assistencial. É este que interessa.
A fórmula considerará a média ponderada das variações percentuais de qualidade e custo no período. É possível definir o grau de importância da qualidade e custo.
A fórmula final é a seguinte:

O resultado é o VALOR e representará o percentual do adicional que será distribuído no final de um ciclo de avaliação.
Resultados possíveis na relação Qualidade x Custo e seus desdobramentos na remuneração
Na relação da Qualidade e Custo, os resultados possíveis são os seguintes:
- Redução de custo com aumento da qualidade
- Redução de custo com redução da qualidade
- Aumento do custo com aumento da qualidade
- Aumento do custo com redução da qualidade
Com isso devemos adotar a seguinte lógica:
- na condição 4 NÃO deverá haver distribuição de incentivo
- na condição 1 deverá haver a distribuição máxima do incentivo, pois é a medida ideal, o que chamamos de “cost saving”
- na condição 2 também não deve haver distribuição, ou se houver, será mínima
- na condição 3 deve haver distribuição, mas não tanto como na condição 1
Já estamos com alguns projetos em que aplicamos esta metodologia, porém os resultados deverão ser publicados no próximo ano.
Independentemente de termos resultados concretos, diversos pontos extremamente positivos já estão sendo observados, como a qualificação dos dados, integrações entre diferentes sistemas, engajamento dos profissionais, alinhamento de interesses entre diversos players como pagador, prestador, indústria e paciente, dentre outros.
O importante é começar a colocar estes conceitos em prática. Tenho a certeza de que iremos cometer alguns erros práticos e que os desafios serão enormes, mas isso precisa ser feito e, como sempre concluo minhas apresentações, provoco com a frase de L.W. Linett: “O mais efetivo modo de lidar com a mudança é ajudar a criá-la”.