O mercado brasileiro de saúde suplementar retomou a marca recorde de 50,6 milhões de beneficiários, mas corre para superar seu principal desafio: a busca de sustentabilidade para equilibrar receita e despesas diante da demanda crescente pela saúde no país. É um esforço intenso para enfrentar o aumento da frequência de uso dos planos de saúde, elevação do preço de insumos médicos, tratamentos cada vez mais caros, incorporação de novos procedimentos médicos, explosão das fraudes e crescimento dos processos judiciais.
Trata-se de um cenário crítico que pode impactar negativamente os serviços de assistência médica, avalia Vera Valente, diretora-executiva da Federação Nacional de Saúde Suplementar (FenaSaúde). Entre 2021 e 2022, as receitas dos planos de saúde cresceram 5,6%, mas as despesas aumentaram 11%. Segundo dados divulgados em abril deste ano, os planos de saúde médico-hospitalares chegaram ao quarto trimestre de 2022 com prejuízo de R$10,7 bilhões, o pior resultado desde 2001, segundo a Agência Nacional de Saúde Suplementar (ANS).
“A escalada de despesas resulta em reajustes e mensalidades mais altos, dificultando o acesso à saúde privada, e coloca em risco a própria sobrevivência de centenas de operadoras”, diz Valente. De acordo com ela, 267 operadoras, cerca de 40% do mercado, que representam 18 milhões de beneficiários, fecharam o ano de 2022 com despesas operacionais acima das receitas. “É urgente conter essa dinâmica”, afirma.
Segundo Vera Valente, cada operadora tem suas estratégias de acordo com seu modelo de negócio. As operadoras associadas à FenaSaúde, diz, buscam adotar medidas para manter o equilíbrio dos contratos, como ações de gestão, controle de custos, combate a fraudes, abusos e desperdícios, estímulo ao uso consciente dos planos e defesa da incorporação adequada de novas tecnologias. “O aumento da oferta de planos com cobertura regional e a coparticipação também são estratégias buscadas pelas operadoras para racionalizar custos, coibir desperdícios e permitir a oferta de coberturas a preços mais acessíveis, com ganhos para os beneficiários”, destaca.
Além das negociações constantes com fornecedores, o Grupo Bradesco Saúde, que conta com aproximadamente quatro milhões de beneficiários, avança em diversas frentes em busca do equilíbrio financeiro, relata Manoel Peres, diretor-presidente. Entre as estratégias para ampliar o acesso aos planos Bradesco Saúde e Mediservice está a diversificação do portfólio, com produtos adaptados às necessidades das empresas, inclusive por regiões do país. Os planos regionais, segundo Peres, fecharam o ano de 2022 com expansão de cerca de 60% no número de segurados em relação a 2021.
Outra estratégia é o estímulo ao novo modelo de coparticipação lançado neste ano, no qual a empresa cliente se dispõe a pagar uma porcentagem dos serviços que o colaborador/beneficiário do plano utilizar, sejam consultas, exames ou procedimentos médico-hospitalares, entre outros. “Com maior previsibilidade de custos, esse novo modelo pode levar a uma economia de até 18% para as empresas clientes em relação aos planos que não oferecem a modalidade”, diz Peres.
A Amil, que faz parte do UnitedHealth Group, uma das maiores empresas do setor de saúde do mundo, com sede nos Estados Unidos, também mantém o compromisso de buscar o crescimento com sustentabilidade e serviços com qualidade, diz Aline Schellhas, CEO da operadora no Brasil. Criação de novos produtos, gestão mais eficiente e integralização de serviços de alta complexidade, por meio de parcerias estratégicas, são movimentos para impulsionar a rede. “Outro ponto importante é o investimento na retomada da venda de planos individuais e familiares, ampliando o acesso à saúde suplementar”, diz Schellhas, ressaltando a criação de um plano regional familiar, em quatro municípios de São Paulo, incluindo a capital, em formatos de baixo custo.
Formado por 340 cooperativas médicas e empresas, que operam de forma independente e estão presentes em nove de cada dez cidades do país, atendendo 19,3 milhões de brasileiros, o sistema Unimed atua na busca de soluções que aumentem a eficiência de toda a cadeia da assistência à saúde, permitam a diminuição de custos e combatam desperdícios e fraudes, afirma Omar Abujamra Junior, presidente da Unimed do Brasil.
“Estamos investindo na sistematização de modelos de coordenação do cuidado, para organizar e tornar o atendimento aos clientes mais efetivo”, diz ele. “Atualmente, temos uma experiência acumulada em 441 programas de promoção da saúde e prevenção, além de 97 iniciativas de atenção primária à saúde em todo o país”, completa.
Com o foco na qualidade e na segurança assistencial, a Unimed está implantando dois importantes núcleos nacionais. Um deles coordenará os esforços na área de avaliação de tecnologias em saúde (ATS), conectando equipes regionais e disseminando estudos de evidências científicas. O outro será um núcleo de inteligência em saúde de alcance nacional, com aplicações de analytics, big data e inteligência artificial, que vão subsidiar a definição de políticas e diretrizes assistenciais, diz Abujamra Junior.
O combate a fraudes, abusos e desperdícios está entre as principais medidas adotadas pelas operadoras para manter o equilíbrio dos contratos com seus beneficiários.
Em março deste ano, a entidade lançou a campanha Saúde Sem Fraude com o objetivo de informar e orientar os associados dos planos de saúde sobre as más práticas e como elas trazem danos e riscos para todo o sistema de saúde. “Estimamos que o mercado tenha um impacto de R$ 28 bilhões com fraudes e desperdícios”, aponta Vera Valente. Segundo ela, muitas operadoras mantêm áreas específicas de combate às fraudes e possuem mecanismos como token e biometria facial para tentar conter a ação de fraudadores. Também investem em tecnologia de inteligência artificial para identificação de casos suspeitos, fazem denúncias diretas às autoridades sobre redes que tentam lesar o sistema e realizam campanhas de conscientização para promoção do uso consciente do plano de saúde junto aos seus beneficiários.
Uma das maiores preocupações das operadoras visando minimizar os prejuízos que estão tendo é com a recomposição dos preços de planos privados de saúde. E uma das formas de atualização dos preços se dá pelo reajuste. Segundo Rogério Scarabel, ex-diretor da ANS e sócio da M3BS, uma sociedade de advogados que atua no setor de saúde, atualmente há 49 novas tecnologias que antes não existiam quando da venda dos planos e, portanto, não foram precificadas. Daí a dificuldade de repassar os reajustes nos patamares necessários à recomposição do equilíbrio, assinala ele.
José Cechin, ex diretor-executivo da FenaSaúde e hoje superintendente-executivo do Instituto de Estudos de Saúde Suplementar (IESS), diz que a piora do cenário para os planos de saúde decorre do período da pandemia de covid-19. “Por quase dois anos, muitos procedimentos médicos deixaram de ser realizados, foram postergados e, num momento seguinte, registrou-se uma avalanche de procedimentos represados.” Veio o pior, segundo ele: “A desorganização das cadeias produtivas da saúde e as importantes variações de câmbio promoveram um aumento expressivo de custos de insumos da saúde de todos os tipos”.
Enquanto os reajustes de planos coletivos são estipulados por livre negociação entre a operadora e as empresas, ou é fixado um índice médio pelas operadoras, no caso dos planos individuais e familiares, que atingem perto de oito milhões de pessoas, o reajuste é determinado pela ANS. No dia 12 de junho, a ANS anunciou o índice máximo de 9,63% de reajuste para os planos individuais e familiares, que vai valer até abril de 2024.
“Invariavelmente, o reajuste fixado pela ANS fica aquém das reais necessidades de recomposição de custos do setor”, diz Marcos Novais, superintendente-executivo da Associação Brasileira de Planos de Saúde (Abramge). Um dos motivos é que, ao adotar uma média nacional de variação das despesas médicas, desconsidera as diferenças de porte e perfil das cerca de 700 operadoras de planos de saúde do país. “Isso agrava o desequilíbrio entre as operadoras e, em última instância, colabora para a escassez de oferta de planos individuais no mercado brasileiro”, afirma.
fonte: Valor Globo
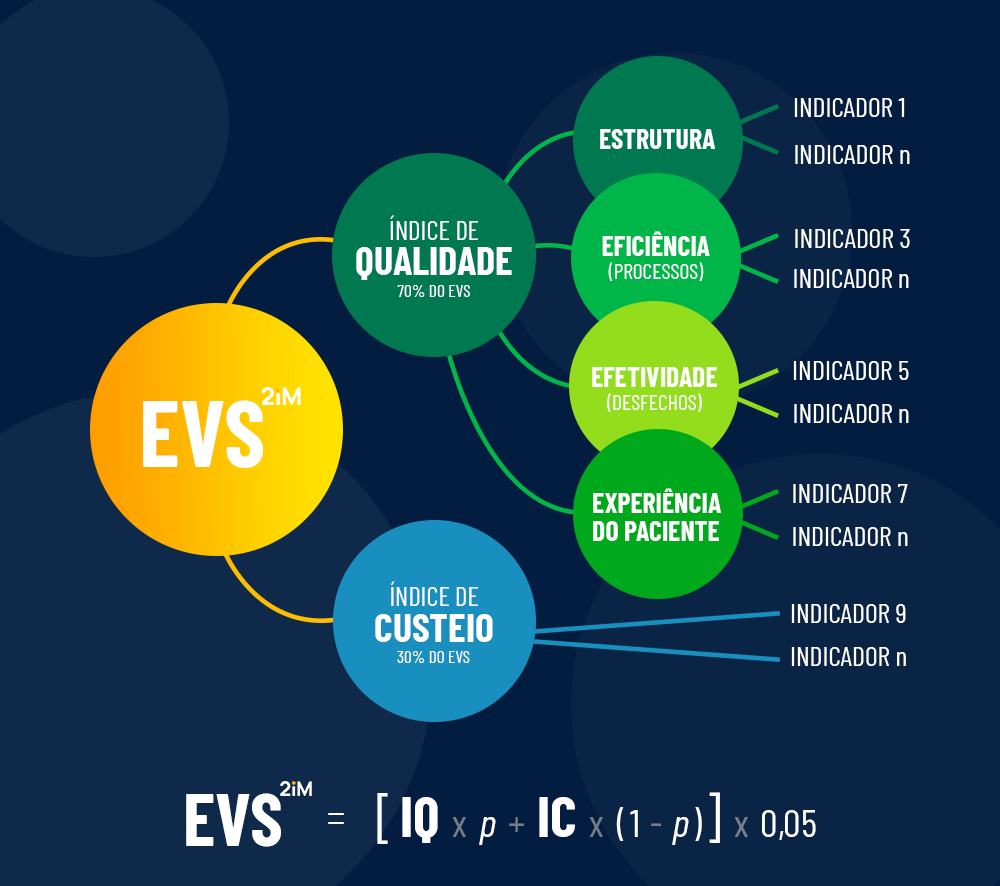
Dr César Abicalaffe, CEO da 2iM comenta:
O artigo aponta claramente os desafios do mercado da saúde suplementar e traz as alternativas que os grandes grupos de operadoras estão fazendo para enfrentá-los tais como: melhorar a eficiência operacional, atacar as fraudes, melhorar a coordenação do cuidado, reduzir o desperdício, dentre outras.
Me chama atenção de que nenhum dos grupos fala de uma das ações que são imperativas para apoiar e estimular quase todas as alternativas propostas: trata-se de repensar seriamente os modelos de pagamento. Pelo visto, não adianta todas as evidências do mundo mostrarem que uma das principais causas do desperdício, da ineficiência e do aumento dos custos de operação, está na lógica perversa do modelo fee for service e da aquisição e incorporação das novas tecnologias.
Os pagadores de serviços de saúde são os grandes responsáveis por esta mudança. No mercado capitalista, quem paga determina a regra, quer gostemos ou não. Assim, por mais altruísta que os prestadores sejam, não existe estímulo ou incentivo para esta mudança. E não se trata apenas de estímulo pecuniário. A lógica a ser proposta deve estimular e incentivar as práticas que gerem mais valor aos pacientes. Temos defendido (e, felizmente, implementado) modelos de acordos baseados em valor para que o mercado compre, pague e venda por valor.
Este alinhamento de incentivos é uma das grandes alternativas para que o sistema se sustente.
Me chama a atenção é que todos os grandes grupos não comentaram esta solução que, a meu ver, é sistêmica e não pontual. Novamente o mercado busca soluções pontuais para resolver os problemas que são sistêmicos. Quando iremos aprender?